美国尤尼斯;肯尼迪;施莱佛(Eunice Kennedy Shriver)儿童健康和人类发育研究所、母胎医学学会和美国妇产科学院联合研讨会纪要。
剖宫产是美国最常见的手术。约三分之一的妊娠系剖宫产分娩,每年大约是100余万例。2007年中26.5%的低风险初产妇是(首次)剖宫产完成分娩的。美国健康人2020计划(The Healthy People 2020)中的低风险足月单胎头位产妇剖宫产率目标为23.9%。这个比例远远高于健康人计划2010提出的,但从来没有达到过的剖宫产率15%(译者注:世界卫生组织提出)的目标。确定适当比例的剖宫产分娩不容易,因为它受到诸多因素的影响。尽管已经引入了这些因素“病例结构系统”(译者注: case mix adjustment是指病人特点,比如年龄、诊断、治疗等因素的类比结构)的概念,在评估患者个体或医疗机构间异同的时候,对应该包含哪些变量的了解还很有限。初级剖宫产(Primary cesarean delivery)被定义为首次剖宫产。鉴于它影响以后的妊娠,了解初级剖宫产率增加背后的驱动力并重新致力于减少这些驱动因素对未来医疗卫生事业可能产生重大的影响。
自1995年以来,虽然剖宫产率急剧上升部分原因是初级剖宫产分娩率的增加,但这也是剖宫产术后阴道试产率下降的结果。在需要初级剖宫产的美国妇女中,大于90%将再次剖宫产。剖宫产不仅增加了本次妊娠中产妇包括术中并发症在内的产科并发症风险,它对今后的妊娠产生严重的影响。子宫、肠道及膀胱粘连可导致将来的术中误伤,而对母亲和新生儿而言,胎盘异常(前置胎盘粘连、植入及穿透)和子宫破裂可能是灾难性的。鉴于首次剖宫产的相关风险及其对以后妊娠的影响,降低与剖宫产有关并发症总体发生率的最有效办法是避免首次剖宫产。从而把产妇、围产儿并发症率和死亡率应尽可能地降到最低水平。
美国儿童健康和人类发育研究所、母胎医学学会和美国妇产科学院在2012年2月7-8日召开了研讨会,整合导致首次剖腹产因素相关现状,包括产科、孕产妇及胎儿的剖宫产手术指征,产程管理和引产,以及非医疗因素。研讨会与会者还审视首次剖宫产对未来生殖健康的影响,考虑推出临床实践指南、病人社区教育,以及潜在研究领域,以确定问题的范围和找到可以减少不必要首次宫产分娩的方面。
【回顾初级剖宫产适应症】
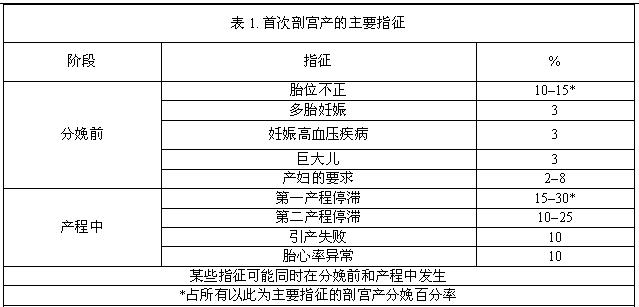
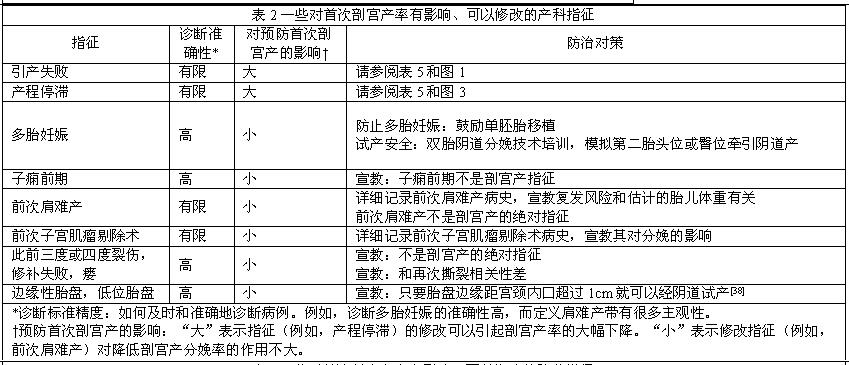
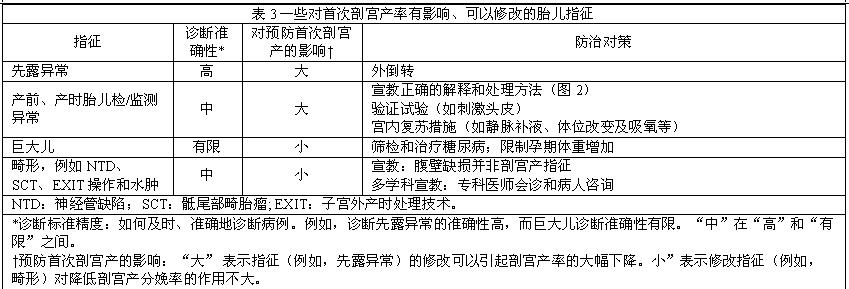
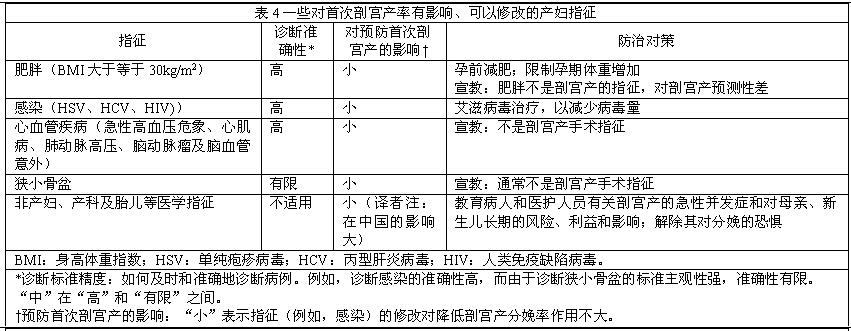
初级剖宫产指征繁多,涉及产科、胎儿和产妇因素,其中一些是可以避免的(表1)。重要的是,其中极少数是剖宫产的绝对指征,如完全型前置胎盘、前置血管和脐带脱垂。大多数指征依赖医生对产程进展的解释、建议或应对,这些指征的可变性使得降低剖宫产率成为可能(表2–4)。尽管单个剖宫产指征对整体初级剖宫产率的影响有限,但积少成多地避免每一个和所有不必要的剖宫产,降低剖宫产率的幅度将是可观的。
患者和医生的态度以及他们对阴道分娩相比剖宫产风险的看法是另一个可变因素。过分担心阴道分娩加上剖宫产相对细微的风险差别,可能导致了临床决策并不基于循证医学的证据。每当计划或进行剖宫产时,应告知患者手术对其本人及其后代涉及的术后即刻、长期后遗并发症的利弊,现在的和未来的影响。对待阴道分娩的风险当然也应该是客观、公正的。手术指征应记录在手术同意书和患者病历中。没有公认指征的剖宫产应该被记录成“无指征剖宫产”(Nonindicated Cesarean Delivery)。不应使用 “择期剖宫产”(Elective Cesarean Delivery)的术语。
除了监测剖宫产适应症和初级剖宫产分娩率和提供给产科医生反馈以外,医院应该监控那些非公认医学指征的剖宫产个例;在有适应症的剖宫产中,应特别注意那些发生在引产后没有符合诊断标准的剖宫产分娩:“胎心不正常”、“产程停滞”、或“引产失败”(表5)。为了更好的追踪剖宫产率,利于比较临床实践差异、非正常工作时间的剖宫产率,执行听证审计,提供反馈,以及确定潜在的政策干预领域,我们需要一个分类系统。虽然Robson分类系统不是专为初级剖宫产率设计的,它是能胜任这项工作的一个简单方法。
【产程管理和初级剖宫产】
产前和产时临床决策会对每一个体剖宫产产生巨大的影响。医学或非医学指征的引产、产程中的临床管理模式、第一和第二产程停滞的诊断和处理、产科椎管内镇痛的运用、阴道手术助娩、胎儿健康状态的评价以及非医学因素均可能影响成功的阴道分娩。
引产
总体来说,引产后的阴道分娩率要低于自然临产的,尤其是在宫颈不成熟的初产妇。医院应该有一个相当明确的引产规定,其中包括一系列目前可以接受的适应症,并应当包含确切的宫颈成熟定义、宫颈未成熟情况下促宫颈成熟的选择方案、催产素滴注方案以及引产失败的诊断标准。除非中止分娩对产妇或胎儿受益明确,不然应该禁止宫颈不成熟孕妇的引产。必须清楚地意识到,引产的最终目标是阴道分娩。
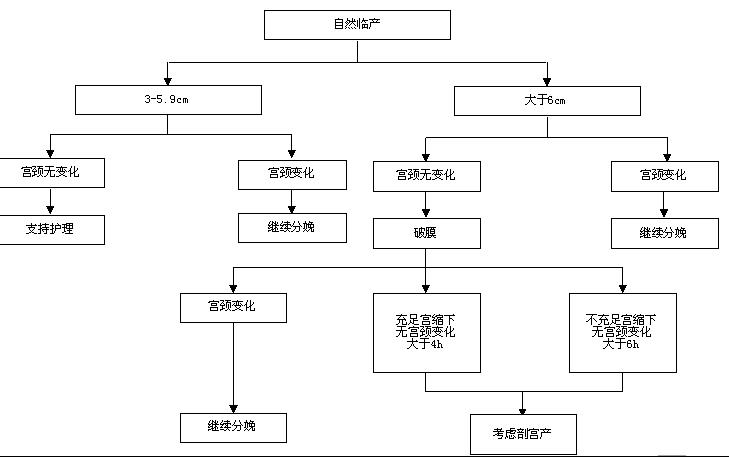
由于宫颈不成熟对产程产生的负面影响、增加了剖宫产的可能,在作出引产决策时,应该考虑这个因素。然而,引产与否的决定是首先考虑的,应与是否使用促宫颈成熟的决定分开。虽然宫颈不成熟孕妇是否引产所权衡孕产妇和胎儿利弊也是考虑医学指征引产中总体风险效益评估中的一部分,但在实际思维中,应根据特定指征决定引产与否,宫颈条件与确定是否引产无关。无论在研究还是在临床实践中,确切地区分有利的(成熟的)和不利的(不成熟的)宫颈的定义是不存在的。描述宫颈成熟度的最常用方法是Bishop评分。一般来说,Bishop评分大于8分表示引产后经阴道分娩的可能性与自然临产后的类似,定义为成熟宫颈。许多研究发现,Bishop评分低于或等于6的孕妇,引产后比自然临产后的经阴道分娩的可能性低,剖宫产可能性高,用来表示不成熟宫颈。由于Bishop评分最初是为了预测经产妇在孕足月后进入自然分娩的可能性,这使其对初产妇引产后的临床结局预测性较差,在研讨会期间也已列入了产妇产次和孕龄的影响。有引产医学指征时,才考虑促宫颈成熟。因为没有医学指征的引产不应该在宫颈未成熟时进行,促宫颈成熟不是(图1)中的选项。虽然,在前瞻性临床试验中宫颈催熟剂没有被证明可以减少剖宫产的可能性,但它们的使用可以影响产程的长短。
因为引产的目标是经阴道分娩,只要产妇和胎儿情况良好,应该允许有足够的时间让其进入产程和产程进展。慎重选择引产,和期待的严格掌握因引产失败或产程进展不顺利需要剖宫产的明确界定标准,实际上可能避免许多不必要的第一次剖宫产。在这中间,第一产程中时区分“引产失败”和“产程停滞” 是很重要的。引产失败应该定义为在允许人工破膜(完成促宫颈成熟后)和应用缩宫素之后24小时仍未出现规律宫缩(比如,每分钟一次)及宫颈改变(见表5,图1)。有研究表明,一半以上接受引产产妇的潜伏期持续至少6小时,近五分之一的潜伏期长达12小时或更长。在一项多中心研究中,近40%的产妇在12小时的催产素及破膜后仍处于潜伏期,并最后成功地经阴道分娩了。这些数据表明,引产不应该被定义在潜伏期失败,除非使用催产素大于24小时或破膜12小时以后。文献已经报道很多引产和促宫颈成熟的方法,并没有发现某种方法优于其他的。具体方法的选择应因人而异人,一旦决定引产,图1中提供的路径是一个常用的选择方法。
图1.
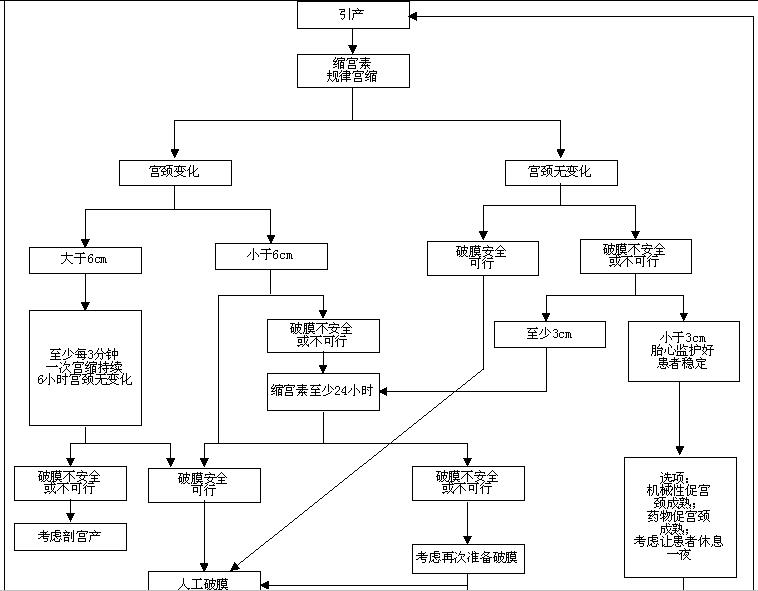
有一个很有争议的问题,这就是,是否应该允许引产继续多久,让12小时或更长时间引产后产程不进展、但又没有母儿因素需立即分娩的患者适当“休息”。因某些特定母儿因素决定引产,这些因素随时间推移对母儿更为不利者,停止引产显然不是一个恰当的选择。这种例子有先兆子痫、胎儿生长受限、糖尿病和胎膜早破。另一方面,引产决定有时既不因为孕产妇也不是胎儿病情急剧恶化。其中一个例子是妊娠达到41周的引产。尽管这是产科临床实践中的常见难题,但现有的专业机构发布的指南缺乏清楚地阐述。从已经发表的临床试验中,允许促宫颈成熟从单次剂量到数天内多剂量给药。母胎医学协作网(Maternal-Fetal Medicine Units Network)的一个临床试验研究设计把从开始催产素后到宣布引产失败的时间专门定义于大于24小时。在所有引产组中等待大于等于24小时才宣布引产失败的临床试验中,临床结局都是好的。还特别注意到,在所有的这些引产临床试验中,破膜都是在安全、允许情况下进行的。这个间接证据推论,延缓宣布引产时间不充分和胎膜还完整产妇的引产失败是恰当的(表 5,图1)。引产失败还不应该与产程停滞混淆。在没有进入产程的活跃期前,需要记载产程中的宫颈变化,否则不应对引产者诊断产程停滞(表 5)。一旦宫颈扩张达到6 cm,产程进入活跃期后,引产产妇的分娩进展与自然临产分娩产妇的相似。引产产妇在宫颈扩张6 cm之前阶段的持续较长。

【产程管理方式】
医护人员之间剖宫产率的巨大差异可能是不同产程管理方式的结果。在潜伏早期(例如,宫颈扩张小于3 cm)住院的孕产妇和高剖宫产率有关。然而,目前还不清楚是分娩早期住院本身增加了剖宫产的风险,还是分娩早期这些需要住院的患者实际上已经有了异常的分娩征象(例如,宫缩异常导致剧烈疼痛及产程早期进展缓慢,预示着随后的产程停滞)。住院确实提供了更多的时间来监控产程进展和胎儿好坏情况,以及实施各种临床干预措施促进分娩。然而,提前住院也可给人一个长产程的印象,在进展不够顺利,或来自患者或家属的压力,导致提前放弃。虽然避免不必要的过早住院(例如,宫颈扩张不到3 cm)和临床干预措施(如使用促宫缩药物、人工破膜)是很明智的,但是有关这些做法对初级剖宫产率直接影响的数据资料有限。
谁在产房为主导(例如,产科医师还是注册助产士)可能也与分娩的临床结局有关。这种关系是因果关系还是仅仅相关联,目前尚不清楚。这个区别也可能是不同特征和期望值孕产妇本身寻找不同类型的医护人员所引起的(译者注:美国助产士和中国助产士不一样,可以独立进行围产期管理,服务对象是非高危、非剖宫产孕产妇。患者可以选择她们接生,需要剖宫产了,再找产科医生会诊)。例如,喜欢助产士或其他低产科风险的医师(译者注:例如,家庭医生)接生孕产妇的剖宫产率风险可能与喜欢产科医生或母胎医学专科医师接生的有本质上的不同。尽管如此,不管哪类医护人员或哪类孕产妇,应该使用相同的产程停滞和产程延长的定义和标准。
【产程停滞的诊断】
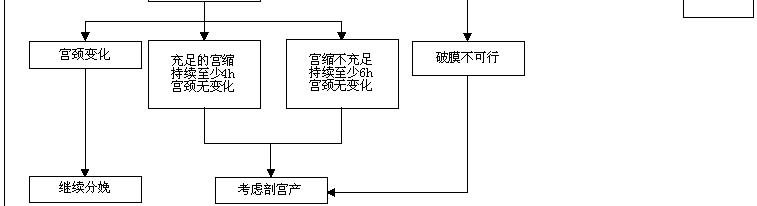
第一产程、第二产程延长或“拖延”的概念应有别于产程停滞。第一产程的进展不应仅仅基于宫颈扩张,还必须考虑宫颈消融和胎先露的变化。同样,第二产程的进展不仅涉及胎先露下降,也包括胎头在穿越产妇骨盆过程中的旋转。感知第一产程、第二产程停滞(表5) 为重新评估产妇和胎儿情况提供了一个机会,并向孕产妇说明经阴道分娩成功的可能性,以及讨论继续分娩对母儿的潜在风险。然而,如果产程还在进展,产妇和胎儿的状况没有不正常,仅仅因为产程拖延,不是阴道手术助娩或剖宫产的指征。
虽然,在院外自然临产患者的临产时间还不太清楚,在到达医院之前的产程进展也不能准确估计,但没有理由让自然临产和人工引产产妇采有不同的产程停滞标准。实际上,自然临产的产程停滞定义是根据入院后的临床发现产生的。无论是自然临产还是人工引产,都不应在患者已进入活跃期之前诊断产程停滞。表5中所列了产程停滞的定义是基于有关产程的最新研究发现,和以往发表的标准略有不同,也是对一惯以来基于Friedman曲线做法的挑战。例如,活跃期中的加速期可能直到宫颈扩张约6 cm才开始,而不是先前认为的4 cm,经产妇的加速期似乎比以前认为的更陡峭。
确定潜伏期持续时间的正常范围所需要的数据不容易获得,因为多数自然临产患者的潜伏期是在医院外开始的,不能准确地记录。从现有的证据表明,初产妇和经产妇潜伏期持续时间是没区别的,有别于第一产程和第二产程。来自安全分娩协作网(The safe labor consortium)的数据表明,自然临产入院的初产妇,以入院时宫颈扩张2 cm计算,进入活跃期(宫颈扩张6 cm)的中位时间为6小时(第95百分位数为15.7小时);如果入院时宫颈扩张3 cm,进入活跃期(宫颈扩张6 cm)的中位时间为4.2小时(第95百分位数为12.5小时)。初产妇自然临产患者在宫颈口2和4 cm之间入院,可能分别需7和6小时宫颈才会出现变化。
安全分娩协作网分析了62415例足月单胎妊娠、正常分娩结局的产妇,制了新的产程图。初产妇的分娩时间比原先Friedman曲线预期的更长。研究者发现,宫颈口从4 cm至5 cm可能需要6个多小时,宫颈口从5 cm至6 cm可能需要3个多小时。初产妇和经产妇的活跃期(从6 cm到宫颈完全扩张)中位时间分别为2.1小时和1.5小时,第95百分位数分别为8.6小时和7.5小时。而初产妇和经产妇的宫颈扩张在150px前的中位数和第95百分位类似。在6 cm之后,经产妇比初产妇的产程进展稍快。这些数据表明,历史上定义的正常产程进展宫颈变化标准——初产妇为1.2厘米/小时,经产妇为1.5厘米/小时——不再有效。
至于第二产程,安全分娩协作网的数据显示,初产妇,再产妇(Primiparous,以前只生过一个孩子),和多产妇运用硬膜外镇痛时,时间中位数(第95百分位数)分别为1.1(3.6)、0.4(2.0)、0.3(1.6)小时。没有硬膜外镇痛的分别为0.6(2.8)、0.2(1.3)、0.1(1.1)小时。
【分娩镇痛】
虽然,有研究提示使用椎管内神经阻滞镇痛(硬膜外、腰麻或腰硬联合)可能会延长自然分娩的潜伏期,随后大量的临床试验都未能发现在引产或自然临产分娩过程中运用椎管内镇痛增加剖宫产率。因此,不应因担心增加剖宫产的风险,放弃或推迟使用椎管内分娩镇痛。
【阴道器械助产分娩】
在产妇产力不足或需尽快结束分娩过程时,产钳和真空辅助阴道分娩可能避免剖宫产。许多研究,包括一些随访至18岁的研究表明,阴道器械助产分娩婴儿的新生儿过渡期通常正常,也没有遗留后遗症。在比较美国、加拿大和欧洲报告的阴道器械助产分娩率和剖宫产率后发现,阴道器械助产分娩率较高的往往与低剖宫产率有关,反之亦然。虽然这现象符合逻辑,但它们的因果关系尚未确立。
阴道器械助产分娩虽然在适当的情况下是可以接受的,但需要操作者熟知其适应症、先决条件,和熟练的操作技术。然而,阴道器械助产分娩培训和经验在全美范围内日渐减少的现状令人担忧。这项技术入门培训和保持技术水准的重要步骤不仅包括增加住院医师培训、额外培训、和保持技能的模拟训练,还包括让患者和医生认可到阴道器械助产分娩的安全性,经验丰富的医护人员操作的阴道器械助产分娩可以降低围产儿的并发症率。在实际操作以及模拟训练中,住院医师培训点应该配备技术娴熟的医生讲解技术要领和机制。
【产前和产时胎儿状态评估】
电子胎心监测依然是产时评估胎儿状态的主要方法,经常主宰着一个妊娠的分娩方式(图2)。在美国,近十多年来,美国85%以上的分娩用上了连续产时胎心监测。然而,尽管这项技术监测预期能改善围产儿临床结局和随之而来的剖宫产分娩增加,但自美国和世界其他地方推广以来,脑瘫的发生率并没有因此减少。虽然有研究发现,在低风险的患者中连续监测没有比间歇性听诊好,间歇性听诊需要整个产程中一对一的护理,在高危产妇或当听诊已经检测有胎心率异常的还是不合适的。虽然低风险产妇选择间歇性听诊是合理的,应出台相应的规定,确定适当的产妇人群,听诊所需的频率,以及转为连续胎心监测的标准,并予以实施。
图2 产时胎心率监测评估
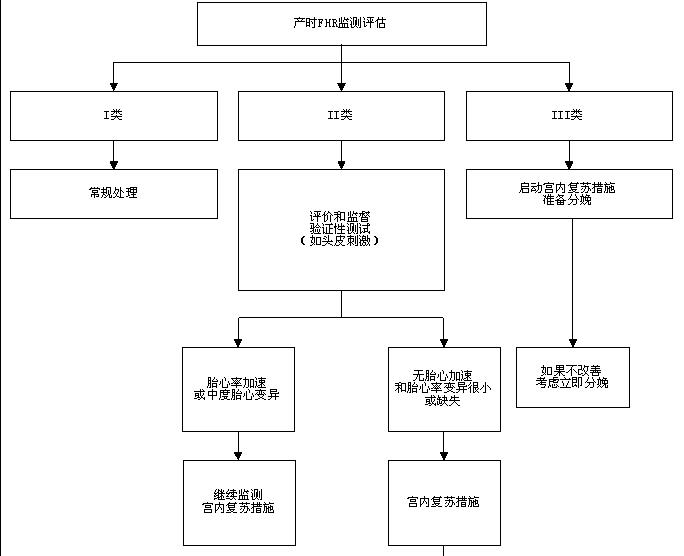
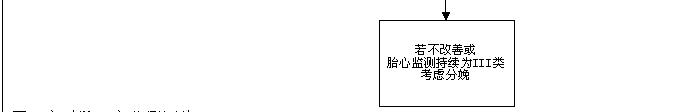
连续胎心率监测是通过胎儿心率模式预示宫腔内胎儿酸中毒的轻重,它非常重要的局限性在于解读者间差异巨大,而且事实上许多胎儿胎心率模式对不良临床结局的阳性预测值很低。2008年美国儿童健康和人类发育研究所修订解读胎儿心率模式指南,启用了一个三层解译系统。I类胎心率模式:能很确定地预测胎儿的正常酸碱状态,属于“正常”。III类胎心率模式:预示着异常胎儿酸碱状态,属于“不正常”。中间的II类胎儿心率模式包括那些不能被列为I类或III类的中间类型。这个机构建议I类不需任何形式的临床干预,但支持迅速评估III类胎心率模式的产妇。尽管希望通过有效的临床干预解决异常III类胎心率模式可能有助于避免不必要的剖宫产,但在这些努力不不奏效的情况下,建议尽快结束分娩(图2)。中间的II类胎心率模式需要高度关注,但并不需要立刻结束分娩。建议评估、持续监测和再评估。通过调整改善子宫胎盘灌注(如调整催产素滴注速度,给予产妇吸氧,改变产妇姿势,治疗产妇低血压)可能会让其转变成I类胎心率模式。
自然分娩流程图
胎头刺激胎心率加速支持不存在代谢性酸血症。以前使用胎儿头皮血采样测胎儿头皮毛细血管PH值,但床边测胎儿头皮pH所需的仪器在美国已经很难找到。其他配套技术(如胎儿脉搏血氧仪,胎儿心电图ST段分析仪,计算机控制胎儿心率模式解读仪)用来改善新生儿临床结局的效果还没有得到证实。也就是说在证实有效的监测技术出现之前,因胎心率异常的剖宫产率大幅减少可能性不大。
必须牢记任何依赖人为解读的检查都会受当事人需要决策而产生的压力和周围环境施加的压力影响。这将导致高假阴性率或高假阳性的检查结果,取决于当事人担心误诊多一点,还是担心漏诊多一点。就胎儿电子监测而言,假阳性意味着会有不必要的手术分娩,而假阴性意味会有胎儿不良的临床结局,以及随之而来的决策者和医院相应的后果。尽管有人相信连续胎心率监测可能防止一些不良结局,但大量证据说明,总体上它已经造成了许多不必要的临床干预。其结果是剖宫产率上升,胎盘植入率和产妇并发症率和死亡率随之增加。讨论连续胎心率监测时,被“拯救”胎儿经常被用以证明这项技术的优越性,但却很少提及更多的因假阳性结果,接受了过度医疗所致的并发症、甚至死亡的产妇。另一个重要而经常被忽视的现实是,剖宫产的这些风险随着妊娠次数的增加而累积。
鉴于胎心率解读的主观性,医院针对因胎心率不良作为剖宫产指征,制定出某种形式的质量控制尤为重要(见专栏1)。应该使用胎心率模式记录手术指征。以II类模式为指征剖宫产,如果有可能的话,应该有确认试验,并记录在案,如头皮刺激无反应、变异性减少。应实行定期审计和报告,给医护人员按适应症和产程分类的剖宫产手术分娩率反馈。

【非医疗因素】
剖宫产的相对安全性降低了病人和医生对该手术风险的忧虑,尤其是在面对临界性胎心率异常、产程延长或停滞时和产科、内科并发症发生后。在通常情况下对大手术的担心,在面对同样是大手术的剖宫产时却淡然无存。请求非医学指征剖宫产产妇和默许此请求医生的存在足以说明这一点。患者的认知,病人的教育,社会的风气和社交媒体都在中间发挥了作用。除了需要考虑首次剖腹产的风险之外,医生和患者都应该意识到重复手术对母亲(例如,肠粘连,肠道或膀胱损伤、包括胎盘植入的胎盘异常、子宫破裂、子宫切除术)和胎儿(如广泛粘连引起的耽误分娩)引起的潜在并发症。
医院因素的影响,如产房日常安排的时间受限,不同时间段手术室工作人员的配备不一,以及产房的医疗资源空间无法胜任长时间引产的需要,都在决定进行剖宫产方面发挥了作用。医生方面,过渡疲劳,工作量过载和睡眠不足等因素可能影响决策。一些研究已经证明,剖宫产率受“休闲回报”的影响,当医护人员可以在分娩结束后睡觉或回家的情况下,剖宫产率增加,因“难产”(产程延长或分娩不正常)和“胎儿不能耐受分娩”进行剖宫产的尤其突出。与工作效率和医护人员工作量相关的经济奖罚措施也可能让天平倾斜到更自由的择期剖宫产分娩。观察一个复杂阴道分娩需要耐心和时间,当产程进展不顺利或临界性胎心率模式出现时,继续试产就出现了经济因素的制约。有证据表明,拿工资或根据受益分成(译者注:美国剖宫产在手术器械等费用支出扣除后,受益相对比阴道产少)的医生,减少产程中时间花费意味着降低了经济回报,他们的剖宫产率因而较低。
目前的医疗诉讼社会环境也使得许多医生在分娩进展不顺利的时候对等待阴道分娩兴趣不大。在许多医院,因“胎儿状态不良”(Nonreassuring fetal status)”而手术分娩数不成比例地超过任何其他指征的剖宫产数,而同期归类为高危产妇的数量并没有增加。这些问题都归功于很多患者相信剖宫产对胎儿更安全。
降低初级剖宫产率,需要讨论患者期望值、医疗诉讼环境、有关的产程管理模式等一系列问题。重要的是必须认识和纠正育龄妇女中存在的,阴道分娩对新生儿有害,而剖宫产可以保证正常临床结局的误解。鉴于初级剖宫产增加妊娠并发症及其对后续妊娠分娩的影响,建立全院范围内的相关规定限制首次剖宫产要是十分重要的(表5)。
【总结】
虽然众多的因素影响着初级剖宫产率,但临床医生尽其所能纠正、缓和这些因素是降低初级剖宫产率的第一步(表 2–5;专栏 2)。本文回顾了孕产妇和胎儿,产程管理和引产,以及非医疗因素引起的首次剖宫产,及其对未来生殖健康影响的一些资料,所有关键点列在(专栏2)。30%及以上的剖宫产率对整个医疗体系以及对妇女和儿童健康的影响巨大。关注这点,为降低初级剖宫产率提供战略性指导至关重要。广泛宣传教育正常分娩过程和首次剖宫产危害性可使医患双方避免那些潜在增加不必要首次剖宫产分娩的过度医疗行为。

参考文献:略
 妇产科在线APP下载
妇产科在线APP下载













