胎盘植入是指胎盘绒毛不同程度侵入子宫肌层。依据胎盘植入子宫肌层深度、以及是否侵入子宫毗邻器官分为胎盘粘连(placenta accreta)、胎盘植入(placenta increta)以及穿透性胎盘植入(placenta percreta);依据植入面积分为完全性和部分性胎盘植入[1-2]。近年来,其发生率已高达1/533,较前升高20倍[1]。已经成为导致产后出血、围产期紧急子宫切除和孕产妇死亡的重要原因[3-4],是产科医师必须面临的临床问题。
目前,国内外对胎盘植入的诊断与处理缺乏较为完善的循证医学证据,治疗仍存在较多争议。为了满足临床工作的需要,中华医学会围产医学分会、中华医学会妇产科分会产科学组决定联合编写中国《胎盘植入诊治指南(2015)》(简称本指南)。但是,由于国内的研究资料有限,特别是缺乏大样本随机对照试验(randomized controlled trial,RCT)的证据,故以2012年美国妇产科医师学会(American College of Obstetricians and Gynecologists,ACOG)颁布的专家共识[5]为蓝本,结合我国产科临床工作的实际情况制订本指南及胎盘植入诊治流程(图1),旨在规范和指导临床胎盘植入的诊治及管理。
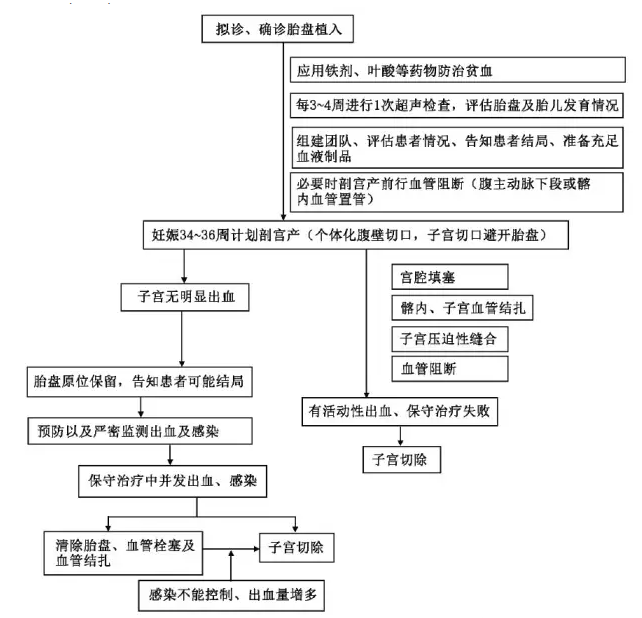
图1 胎盘植入诊治流程
一、定义
胎盘绒毛异常侵入子宫肌层称为胎盘植入。胎盘侵入子宫浅肌层为胎盘粘连(placenta accreta),侵入子宫深肌层为胎盘植入(placenta increta),穿透子宫壁达子宫浆膜层、甚至侵入子宫比邻器官时为穿透性胎盘植入(placenta percreta)。依据植入面积分为完全性和部分性胎盘植入[1-2]。
二、高危因素
胎盘植入可发生于子宫体部、子宫角等胎盘着床部位,但多发生于子宫前壁下段,常与子宫内膜创伤、子宫内膜发育不良等因素有关[2]。前次剖宫产史以及前置胎盘为胎盘植入最常见的高危因素。其他高危因素还包括高龄妊娠、既往子宫穿孔史、胎盘植入史、多次流产史等。胎盘植入发生率与剖宫产次数以及是否合并前置胎盘相关,有剖宫产史且伴有前置胎盘患者胎盘植入发生率远比有剖宫产史但不合并前置胎盘者高,当剖宫产次数为1、2、3、4、5以及≥6次时,二者胎盘植入发生率分别相应为3.3%、11%、40%、61%、67%、67%与
0.03%、0.2%、0.1%、0.8%、0.8%、4.7%(ⅡB级证据)[6-8]。
三、诊断
胎盘植入诊断主要依据高危因素、症状、体征及辅助检查。但胎盘植入患者的临床症状和体征在分娩前较为少见,因此胎盘植入的分娩前诊断主要依靠临床高危因素结合彩色多普勒超声和/或MRI征象,最终确诊需要根据手术中或分娩时所见或分娩后的病理学诊断[9]。
1.胎盘植入的临床表现及体征:发生于子宫体部胎盘植入患者产前常无明显临床表现,但由于胎盘植入多合并前置胎盘,因此常见症状是产前反复、无痛性阴道流血。而穿透性胎盘植入合并子宫破裂患者可诉腹痛,多伴胎心率变化。胎盘植入者分娩后主要表现为胎盘娩出不完整,或胎盘娩出后发现胎盘母体面不完整,或胎儿娩出后超过30 min,胎盘仍不能自行剥离,伴或不伴阴道出血,行徒手取胎盘时剥离困难或发现胎盘与子宫肌壁粘连紧密无缝隙[9]。
2.胎盘植入的彩色多普勒超声与MRI预测:经腹或经阴道二维灰阶、彩色多普勒以及三维超声检查是判断胎盘位置,预测胎盘植入最常用的方法。当超声提示胎盘部位正常结构紊乱、弥漫性或局灶性胎盘实质内腔隙血流、胎盘后方正常低回声区变薄或消失、子宫浆膜-膀胱交界处血管丰富时,预测胎盘植入敏感性为83%(95%CI:77%~88%),特异性为95%(95%CI:93%~96%)。MRI预测胎盘植入征象为:子宫凸向膀胱,胎盘内信号强度不均匀,T2加权像存在胎盘内条索影,胎盘血供异常,其预测胎盘植入的敏感性为82%(95%CI:72%~90%),特异性为88%(95%CI:81%~94%)。但由于MRI价格相对昂贵,限制了其在临床的广泛应用,目前多用于:(1)评估子宫后壁胎盘植入;(2)评估胎盘侵入子宫肌层的深度及宫旁组织和膀胱受累程度[10-12]。
四、产前处理
1.胎盘植入患者的分娩前处置与转运:可疑诊断或确诊胎盘植入后,应使用铁剂、叶酸等药物治疗,以维持正常血红蛋白水平。此外,应每3~4周进行1次超声检查,以评估胎盘位置、胎盘植入深度及胎儿发育情况。当临床上高度怀疑胎盘植入但该医疗单位不具备胎盘植入处置条件时,应在保证患者安全的前提下及时将患者转运至有处置条件的医院进一步治疗,可降低胎盘植入患者不良结局发生率[13-15]。
2.胎盘植入患者处置条件与团队组成:产科出血、早产、剖宫产以及剖宫产后子宫切除术等并发症是导致胎盘植入患者不良妊娠结局的主要原因,足够的红细胞、血液制品储备及具有大量输血能力是降低胎盘植入不良妊娠结局发生风险的基本条件。此外,由具有胎盘植入处置经验的产科医师、麻醉科医师,以及具有早产儿处置经验的儿科医师组成的救治团队可为母儿安全提供保障,妇科肿瘤和/或泌尿外科医师参与、良好的监测设施和反复演练可改善胎盘植入患者的妊娠结局[16-19]。
3.胎盘植入患者分娩时机:计划分娩可减少出血量,降低其他并发症发生率,缩短入住重症监护病房时间[20](Ⅱ级证据)。延长分娩孕周虽可改善围产儿结局,但增加产前出血、急症手术和手术损伤风险。目前,分娩孕周选择仍有争议,推荐妊娠34~36周分娩,可以改善母儿结局[5,21-22]。
五、分娩时处理
(一)分娩方式选择
1.阴道分娩:胎盘植入患者常进行计划分娩,多以剖宫产终止妊娠,阴道分娩主要见于产前未诊断而分娩后才确诊胎盘植入者。成功阴道分娩取决于是否合并前置胎盘以及有无其他剖宫产指征[13,23]。
2.剖宫产:胎盘植入患者多为剖宫产分娩,尤其合并前置胎盘和/或合并其他剖宫产指征者。腹壁切口可个体化选择,考虑腹腔严重粘连和/或需要腹腔其他操作的患者宜选择腹部纵切口,方便腹腔探查与手术操作。子宫切口依胎盘附着位置而定,原则上应避开胎盘或胎盘主体部分[24-25]。
(二)麻醉方式
应由具有产科麻醉经验的医师进行操作。麻醉方式可以为硬膜外麻醉、腰硬联合麻醉和经气管全身麻醉,具体方式应根据患者胎盘植入程度、估计出血量、手术治疗方案及手术时间综合考虑。因胎盘植入患者出血量多达1 000~8 000 ml,因低血压及凝血功能障碍有增加脊椎硬膜外血肿的风险,选择全身麻醉,或手术过程中将区域性麻醉改为经气管全身麻醉较为安全,且便于扩大手术范围和延长手术时间[5,26-27]。
(三)防治产后出血的措施
血管阻断术、子宫压迫缝合术和宫腔填塞等为防治产后出血的辅助方法。
1.血管阻断术:其目的是防治胎盘植入患者严重产后出血,主要采用髂内动脉结扎、子宫动脉结扎、经皮双侧髂内动脉栓塞术(internal iliac artery embolization,IIAE)、经皮双侧子宫动脉栓塞术(uterine artery embolization,UAE)和腹主动脉下段阻断术(intra-aortic balloon occlusion)[28-29]。髂内血管结扎、子宫动脉上行支结扎简便,可避免X射线暴露,可减少40%~70%的盆腔血液供应,但有效率只有40%~70%。因此近年来逐渐被IIAE、UAE以及腹主动脉下段阻断术取代,但在缺乏血管栓塞介入设备的医院,血管结扎对治疗盆腔广泛出血仍是值得考虑的方法。腹主动脉下段阻断术操作难度较大,目前仅有个案报道。选用何种方法应综合考虑患者的具体情况、各方法的治疗效果、并发症、对胎儿的影响以及医院实际水平进行个体化选择[30-32]。
2.子宫压迫缝合(uterine compression suture,UCS):UCS已经广泛用于产后出血的治疗。胎盘植入面积比较局限,或胎盘植入局部病灶切除术,或/和胎盘剥离面出血时行局部缝扎有较好疗效[33-34]。
3.宫腔填塞(uterine tamponade):宫腔填塞包括纱布填塞及球囊填塞。适用于胎盘植入面积较小、胎盘剥离面出血者。宫腔纱布填塞是一种传统方法,其缺点是不易填紧,且因纱布吸血而易发生隐匿性出血。子宫球囊填塞是对宫腔纱布填塞的改良和发展,使用简便,近年来使用较为广泛,但价格较高。纱布与球囊取出时间为放置24~48 h后,无活动性出血,情况稳定。无论采用何种填塞方法,应预防性使用抗生素[35-36]。
六、分娩后子宫和胎盘的处理
(一)胎盘原位保留(leaving the placenta in situ)
1.方法及指征:胎盘原位保留的目的是保留子宫,减少产后出血量和手术并发症。近年来,胎盘原位保留主要有两种方式:(1)部分胎盘和/或部分子宫壁切除,然后行子宫缝合和/或子宫重建;在子宫血流暂时阻断情况下,谨慎行胎盘剥离,剥离面出血部位缝合,必要时行子宫下段环行缝扎术。(2)胎盘原位保留,部分胎盘植入或完全性胎盘植入均可以行胎盘原位保留(Ⅱ级证据)[18,37]。当经处理后患者出血量少、生命体征平稳,且满足以下条件者可选择胎盘原位保留:①患者要求保留生育功能;②具备及时输血、紧急子宫切除、感染防治等条件;③术中发现胎盘植入,但不具备子宫切除的技术条件,可在短时间内安全转院接受进一步治疗者(ⅡC级证据)[38-39]。由于20%~30%的胎盘原位保留者在保守治疗过程中因感染、晚发性产后出血须行子宫切除,故胎盘原位保留这种处理方式仍有争议[40-41]。2012年美国ACOG专家共识不推荐胎盘植入患者胎盘原位保留[5]。基于目前的临床资料,胎盘原位保留时应充分告知患者该方法的局限性。
2.监测及治疗:(1)感染监测与抗生素使用:胎盘植入保守治疗过程中感染发生率为18%~28%[40],在术前0.5~2.0 h内或麻醉开始时给予抗生素,使手术切口暴露时局部组织中已达到足以杀灭手术过程中入侵切口细菌的药物浓度。如果手术时间超过3 h,或失血量>1 500 ml,可在手术中再次给抗生素预防感染。抗生素的有效覆盖时间应包括整个手术过程和手术结束后4 h,总的预防用药时间为24 h,必要时延长至48 h。但污染手术可依据患者感染情况延长抗生素使用时间。对手术前已形成感染者,应根据药敏结果选用抗生素,一般宜用至体温正常、症状消退后72~96 h。对感染不能控制者,宜尽早行子宫切除术[42]。(2)化疗药物:氨甲蝶呤为胎盘植入患者保守治疗的辅助用药,但治疗效果有争论。以往认为采用氨甲蝶呤治疗可以提高保守治疗成功率,但近年发现,氨甲蝶呤治疗并不能改善胎盘植入患者的结局[5,43-44]。由于胎盘植入患者应用氨甲蝶呤的剂量、治疗周期、治疗效果等尚不明确,且存在化疗不良反应,近期文献均不支持氨甲蝶呤用于胎盘植入患者的保守治疗[45-46]。
(二)子宫切除
1.指征:子宫切除已成为治疗胎盘植入患者合并产后出血的主要措施。由于胎盘血液循环达700 ml/min(500~1 200 ml/min),如未行子宫血管阻断,不推荐徒手剥离胎盘,以减少不必要的出血。当患者有下列情况时应行子宫切除术:(1)产前或产时子宫大量出血,保守治疗效果差;(2)保守治疗过程中出现严重出血及感染;(3)子宫破裂修补困难;(4)其他因素需行切除子宫[47-50]。子宫膀胱腹膜返折粘连紧密或子宫前壁胎盘植入严重甚至累及膀胱,导致粘连无法分离者,应注意分清膀胱与子宫[51]。但由于子宫切除将使患者永久丧失生育能力,所以子宫切除应根据病情及患者意愿个体化考虑。
2.双侧输尿管支架置管:子宫切除术前行输尿管置管可降低输尿管损伤、入住重症监护病房>24 h、输血量≥4 U红细胞、凝血功能障碍、早期再次手术的风险,尤其对可疑膀胱植入者,可在膀胱镜下观察植入膀胱的程度。但输尿管支架置管增加患者血尿、腰腹痛及尿路刺激症状等并发症发生率。因此,手术前输尿管支架置管应根据患者病情,权衡利弊[22]。
七、其他注意事项
1.止血前容许性低血压(permissive hypotension):胎盘植入合并未控制的失血性休克患者,有效止血最为重要,止血前采用控制性液体复苏,容许性低血压,以保证重要脏器的基本灌注,有利于降低患者并发症发生率。但低血压水平的“安全限”、控制“低血压”持续时间有较大的个体差异,应根据患者的术前基础血压、重要器官功能状况、手术创面出血状况来实施,权衡维持足够器官灌注与继续出血的风险[52-54]。
2.大量输血策略:胎盘植入患者手术创面大,手术止血困难,腹腔脏器暴露时间长,容易出现“致死性三联征”,即低体温、酸中毒和凝血功能障碍。这一病理过程与创伤性凝血病基本相似,因此,在快速明确止血的同时,应早期使用血液或血液制品。推荐红细胞︰新鲜冰冻血浆︰血小板的比例为1︰1︰1,出现凝血功能障碍时恰当使用凝血因子产品(重组活化凝血因子Ⅶ)和氨甲环酸。同时应预防和治疗低体温、酸中毒及低钙血症[52,54]。
参考文献(略)
通信作者:
陈敦金,Email:chendunjin@hotmail.com;
杨慧霞,Email:yanghuixia@bimu.edu.cn
参加本指南撰写的专家组成员:陈敦金(广州医科大学附属第三医院)、杨慧霞(北京大学第一医院)
参加本指南讨论的专家组成员:杨慧霞(北京大学第一医院)、陈敦金(广州医科大学附属第三医院)、段涛(同济大学附属上海第一妇婴保健院)、胡娅莉(南京大学医学院附属鼓楼医院)、刘兴会(四川大学华西第二医院)、刘彩霞(中国医科大学盛京医院)、李笑天(复旦大学附属妇产科医院)、漆洪波(重庆医科大学附属第一医院)、王子莲(中山大学附属第一医院)、王谢桐(山东省立医院)、钟梅(南方医科大学南方医院)、范玲(首都医科大学附属北京妇产医院)、时春艳(北京大学第一医院)、赵扬玉(北京大学第三医院)、王晓怡(广州医科大学附属第三医院)
 妇产科在线APP下载
妇产科在线APP下载













