一、分娩镇痛原则
1、分娩镇痛遵循自愿、安全的原则,以达到最大程度地降低产妇产痛,最小程度地影响母婴结局为目的。
2、分娩镇痛首选椎管内分娩镇痛(包括连续硬膜外镇痛和腰-硬联合镇痛)。当产妇存在椎管内镇痛禁忌证时,在产妇强烈要求实施分娩镇痛情况下,根据医院条件可酌情选择静脉分娩镇痛方法,但必须加强监测和管理,以防危险情况发生。
3、本文主要针对椎管内分娩镇痛。
二、分娩镇痛前产妇的评估
分娩镇痛前对产妇的系统评估是保证镇痛安全及顺利实施的基础。评估内容包括病史、体格检查、相关实验室检查等。
1、病史
产妇的现病史、既往史、麻醉手术史、药物过敏史、是否服用抗凝药物、合并症、并存症等。
2、体格检查
基本生命体征、全身情况、是否存在困难气道、脊椎间隙异常、穿刺部位感染灶或占位性病变等禁忌证。
3、相关实验室检查
常规检查血常规、凝血功能;存在合并症或异常情况者,进行相应的特殊实验室检查。
三、分娩镇痛适应证
1、产妇自愿。
2、经产科医师评估,可进行阴道分娩试产者(包括瘢痕子宫、妊娠期高血压及子痫前期等)。
四、分娩镇痛禁忌证
1、产妇拒绝。
2、经产科医师评估不能进行阴道分娩者。
3、椎管内阻滞禁忌,如颅内高压、凝血功能异常、穿刺部位及全身性感染等,以及影响穿刺操作等情况。
五、分娩镇痛前准备
(一)、设备及物品要求
1、麻醉机;
2、多功能心电监护仪;
3、气道管理用品,包括喉镜、气管导管、口咽通气管、喉罩、困难气道器具等;
4、吸痰器、吸痰管、负压吸引器;
5、供氧设备,包括中心供氧、氧气瓶、面罩;
6、椎管内镇痛穿刺包、镇痛泵;
7、胎心监护仪、新生儿抢救复苏设备;
8、加压加热输血设备、加热毯;
9、抢救车,包括抢救物品及药品。
(二)、药品要求
局麻药(利多卡因、罗哌卡因、布比卡因、氯普鲁卡因等),阿片类药物(芬太尼、舒芬太尼等),配置药品的生理盐水,急救类药品(肾上腺素、脂肪乳剂等),消毒液,抢救设备及麻醉药品由专人负责维护补充、定期检查并做登记。
(三)、场地要求
椎管内分娩镇痛的操作要求在无菌消毒房间实施,严格按照椎管内麻醉穿刺要求规范操作,避免发生感染。
(四)、产妇准备
1、产妇进入产房后避免摄入固体食物,可饮用高能量无渣饮料;
2、签署分娩镇痛同意书(产妇本人或委托人);
3、开放静脉通路。
六、分娩镇痛开始时机
目前,已有大量临床研究及荟萃分析表明,潜伏期开始椎管内镇痛并不增加剖宫产率,也不延长第一产程。因此,不再以产妇宫口大小作为分娩镇痛开始的时机,产妇进入产房后只要有镇痛需求即可实施。
七、分娩镇痛实施方法
(一)、连续硬膜外镇痛
硬膜外分娩镇痛效果确切、对母婴影响小、产妇清醒能主动配合,是目前应用最为广泛的分娩镇痛方法之一,并且当分娩过程中发生异常情况需实施紧急剖宫产时,可直接用于剖宫产麻醉。
1、操作方法
(1)穿刺过程中监测产妇的生命体征;
(2)选择L2-3或L3-4间隙,严格按椎管内穿刺操作规范进行硬膜外穿刺,向头端置入硬膜外导管;
(3)经硬膜外导管注入试验剂量(含1∶20万肾上腺素的1.5%利多卡因)3ml,观察3~5分钟,排除导管置入血管或蛛网膜下腔;
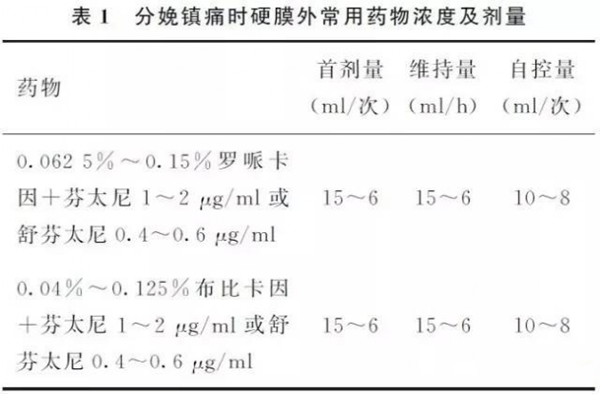
(4)若无异常现象,注入首剂量(表1),持续进行生命体征监测;
(5)测量镇痛平面(维持在T10水平),进行VAS疼痛评分和Bromage运动神经阻滞评分;
(6)助产士常规观察产妇宫缩、胎心改变及产程管理;
(7)镇痛维持阶段建议使用PCEA镇痛泵,根据疼痛程度调整镇痛泵的设置或调整药物的浓度;
(8)观察并处理分娩镇痛过程中的异常情况,填写分娩镇痛记录单;
(9)分娩结束观察2小时,产妇无异常情况离开产房时,拔除硬膜外导管返回病房。
2、常用分娩镇痛的药物浓度及剂量见下表。
3、推荐给药方案
首剂量后,维持剂量则根据产妇疼痛情况个性化给药,浓度剂量在表1所列范围之内进行调整。PCEA每次8~10 ml,锁定时间15~30分钟。
(二)、腰-硬联合镇痛
腰-硬联合镇痛是蛛网膜下腔镇痛与硬膜外镇痛的结合,此方法集两者之优点,起效迅速、镇痛完善。
1、具体操作方法
(1)准备同硬膜外分娩镇痛;
(2)选择L3~4 (首选)或L2~3间隙进行硬膜外穿刺;
(3)经腰穿针注入镇痛药,退出腰穿针后,向头侧置硬膜外导管;
(4)在硬膜外给药之前经硬膜外导管注入试验剂量(含1∶20万肾上腺素的1.5%利多卡因)3ml,观察3~5分钟,排除硬膜外导管置入血管或蛛网膜下腔;
(5)镇痛管理同硬膜外镇痛。
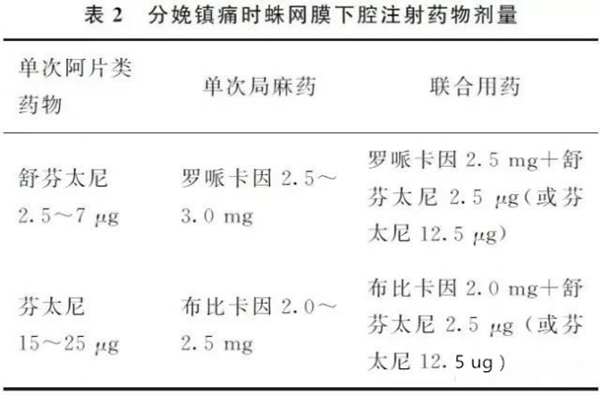
2、推荐蛛网膜下腔注药剂量见表2。
蛛网膜下腔注药30~45分钟后,硬膜外腔用药参照硬膜外镇痛方案(表1)。
八、危急情况的处理
(一)分娩镇痛期间,产妇发生下列危急情况之一者,由产科医师决定是否立即启动“即刻剖宫产”流程。
1、产妇心跳骤停;
2、子宫破裂大出血;
3、严重胎儿宫内窘迫;
4、脐带脱垂;
5、羊水栓塞;
6、危及母婴生命安全等情况。
(二)即刻剖宫产流程
1、由助产士发出危急信号,通知救治团队(麻醉医师、儿科医师、麻醉护师、手术室护师),同时安置产妇于左侧卧位,吸氧并转送至产房手术室。
2、麻醉医师在硬膜外导管内快速注入3%氯普鲁卡因10~15 ml,快速起效后完成剖宫产手术。
3、没有放置硬膜外导管或产妇情况极为危急时,采用全麻插管,同时立即给予抗酸药,如口服枸橼酸合剂30 ml,同时静脉注射胃复安10 mg+雷尼替丁50 mg。
4、全麻操作流程参照《产科麻醉剖宫产》全麻部分。
九、分娩镇痛管理
应建立相关的制度,如分娩镇痛工作制度、麻醉药品及物品管理制度、会诊制度、知情同意制度、报告制度等。加强管理和团队协作,方能确保母婴安全。建议如下。
妇产科医师
1、门诊期间的孕前检查、孕期产检、孕期筛查、分娩镇痛宣教;
2、入院期间对待产妇分娩方式的评估。
麻醉医师
1、进行分娩镇痛前的评估工作(可在麻醉门诊或产房进行);
2、向产妇及家属介绍分娩镇痛的相关知识,告知风险,签署知情同意书;
3、专人操作及管理;
4、运动神经阻滞及疼痛评分,根据产妇疼痛情况调整镇痛药的剂量及浓度;
5、分娩镇痛期间产妇发生危急情况实施剖宫产手术的麻醉;
6、参与产妇异常情况的抢救;
7、完成分娩镇痛的记录。
麻醉科护士
1、协助麻醉医师完成分娩镇痛的操作;
2、配置镇痛泵;
3、巡视观察产妇生命体征、母体的异常情况并及时汇报麻醉医师,协助麻醉医师进行镇痛评分等;
4、协助麻醉医师完成危急情况“即刻剖宫产手术”麻醉;
5、登记、收费;
6、镇痛药物及毒麻药物管理、登记、发放,物品、药品的补充、设备的清洁与保养;
7、分娩镇痛后对产妇的随访,了解产妇满意度及并发症等。
助产士
1、开放静脉输液通道;
2、调整产妇体位为侧卧或半坐位、吸氧,监测产妇生命体征、宫缩、胎心等;
3、观察产程,调整宫缩;
4、异常情况报告麻醉医师或产科医师;
5、条件容许时可增加导乐陪伴分娩。
附:分娩镇痛流程

 妇产科在线APP下载
妇产科在线APP下载













