来源 | 2021-Vol 7 Newsletter from Hysteroscopy - Issue 1 P 15-17
作者 | Ivan Mazzon意大利罗马“Arborvitae”内窥镜中心
译者 | 周巧云
审校 | 夏恩兰
单位 | 首都医科大学附属复兴医院 宫腔镜中心
子宫肌瘤是女性生殖道最常见的良性盆腔肿瘤,发病率约为25%~30%,可能与种族相关,且有家族史和遗传史的患者发病率更高。粘膜下肌瘤占子宫肌瘤的5.5%~10%,常伴有异常子宫出血(AUB)和不孕症状。
一、粘膜下肌瘤的分类系统
粘膜下肌瘤可局限于宫腔的任何部位,包括子宫底、子宫前壁、子宫后壁及子宫侧壁。较小的肌瘤也可以出现在宫角或宫颈管内,因此也会阻塞输卵管开口。有些肌瘤还可位于宫颈管内。
1993年,对于一些较深的穿透性黏膜下肌瘤造成的复杂性手术,Wamsteker等提出了一种粘膜下肌瘤的分类系统,该系统可以根据肌瘤穿透子宫肌层的程度,来预测手术的难易程度。通过这种分类,妇科医生可以评估一次宫腔镜手术中完成切除粘膜下肌瘤的可能性。Wamsteker分类被欧洲妇科内镜学会(ESGE)采用,国际妇产科联盟(FIGO)平滑肌瘤分类系统包括粘膜下肌瘤的Wamsteker分类。
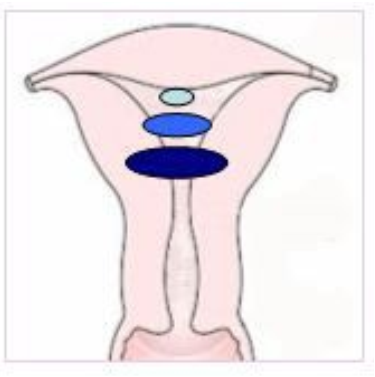
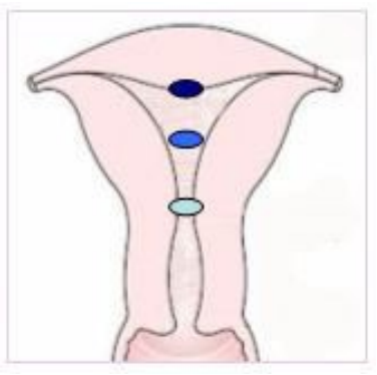
根据这一分类可知,0型肌瘤完全位于子宫腔内,并且仅通过细小的蒂附着于子宫壁;1型肌瘤的最大部分(50%)位于子宫腔;2型肌瘤的最大部分(50%)位于子宫肌层。
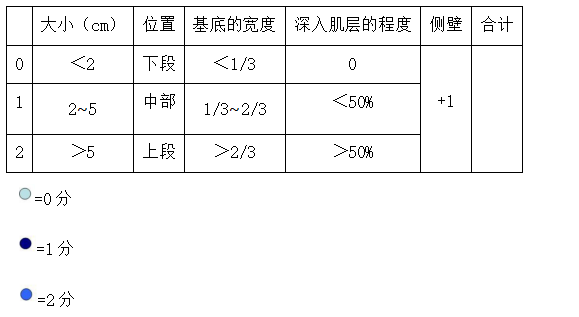
Lasmar等(2005)提出了一种新的粘膜下肌瘤术前分类法,不仅考虑肌瘤在子宫肌层内的浸润程度,还考虑了肌瘤基底部相对于子宫壁的延伸程度等其他参数、结节大小(cm)和宫腔形态。作者发现,这种分类与子宫肌瘤切除术的复杂性、手术时间长短和液体负欠量的相关性更大,而以前其他的分类只重视占据肌层的肌瘤部分。
另外,增加宫腔镜下肌瘤手术复杂性的特征是Haimovich确定的观念,需考虑肌瘤大小与宫腔的比例。
二、宫腔镜子宫肌瘤切除术的适应证
AUB是宫腔镜下子宫肌瘤切除术最常见的指征。实际上,粘膜下肌瘤比壁间和浆膜下肌瘤更易引发AUB,这可能是由于子宫腔变形和子宫内膜出血的面积增加所致。
虽然大多数受肌瘤影响的妇女可以生育,但现有的证据表明,肌瘤可以干扰女性的生育能力。据报道,粘膜下肌瘤对妊娠率的影响最大,生育问题是宫腔镜子宫肌瘤切除术的第二个主要适应证,但由于缺乏随机对照试验的研究,尚不能为宫腔镜子宫肌瘤切除术后自然生育能力的改善得出明确结论。
较少报道的适应证包括绝经后女性在开始激素替代治疗前出现的痛经、非特异性骨盆疼痛和无症状粘膜下肌瘤。
三、粘膜下子宫肌瘤的治疗
宫腔镜子宫肌瘤切除术是治疗黏膜下肌瘤的首选方法,与其他治疗方法相比创伤小、恢复时间短。然而,目前的文献揭示了宫腔镜治疗黏膜下肌瘤的一些局限性,如肌瘤的大小、位置、手术时间长、肌瘤切除不全以及子宫穿孔。
内镜的发展使黏膜下肌瘤更易从子宫内切除。在过去的20年中,由于设备仪器的进步和技术的提升,宫腔镜子宫肌瘤切除术已经取得了外科技术的地位,目前已成为治疗宫腔内肌瘤的标准微创手术。
宫内治疗的改进已经使生物医学工程开发出新的设备,这些设备能够将门诊宫腔镜检查的优点与电切镜有效性结合起来。荷兰Mark Hans Emanuel博士利用一种基于骨科关节镜组织刨削的改进型原型,创造了第一代使用机械能而不是电能的装置——宫腔镜下粉碎术。最近,称为宫内粉碎器(intrauterine morcellators ,IUM)的新设备被引入临床,它是由一套2根金属管组成,中空、坚固、直径范围广泛,适用于5~9 mm的宫腔镜手术。
对于常见的宫内病变治疗,无需宫颈扩张、全身麻醉和单极/双极能量可能是改善围手术期结局、患者满意度和降低成本的重要步骤。
四、MyoSure®组织切除系统
2009年,美国食品药品监督管理局(FDA)批准了第二种宫腔镜粉碎装置:MyoSureR组织切除系统(Hologic,Bedford,MA)。与2005年FDA批准的第一代TRUCLEAR相似,第二代MyoSure R系统基于旋转管状切割系统,其机械能基于抽吸,而不是以往用于电切镜的高频电力。新的MyoSure R系统有一个较小的2.5 mm内叶片,在3 mm外管内进行旋转和振荡,速度高达6000 rpm,并具有一个外部挡板,而不是在旋转叶片边缘的内部斜面。刀片和机头组合成一个一次性装置,连接到吸盘和发动机控制单元。该装置通过一个6.25 mm的偏心透镜、0 °定制设计的连续灌注宫腔镜插入子宫,可与目前所有可用的液体输送系统兼容。
根据它的直径,已允许在门诊进行子宫肌瘤切除术,目前这套宫腔镜系统仅限使用于局部宫颈旁阻滞麻醉。
五、水下粉碎技术生理学原理
G1型和G2型肌瘤肌壁内成分,特别是后者,为彻底切除,需要标准化的技术,由经验丰富的宫腔镜医生进行。一种良好的肌瘤切除术需要通过切开其假包膜从而摘除肌瘤。
假包膜是由肌层和肌瘤之间构成的独立实体。它由胶原纤维和形成血管环的小血管网组成。除带蒂肌瘤外,滋养肌瘤的血管蒂尚不明确,由假包膜的神经血管网负责肌瘤的血液灌注。
当切开假包膜的正确层次时,我们会发现疏松的结缔组织桥和多个毛细血管或小血管。切开这个层次很容易,因为它较为疏松,允许肌瘤被剥离,切断周围的血管会使它的血供受到损害。在手术过程中切开正确的层次可减少术中出血。
选择正确的切开解剖平面的另一个优点是保持了下面肌层的完整性,从而避免出现疤痕。子宫肌层上的疤痕会影响患者随后的生育能力,并易造成术后粘连。这也正是保留假包膜剥离平面时粘连率低的原因所在。
六、水粉碎技术的基础
Bettocchi在发表OPPIuM技术时,第一个意识到此技术在粘膜下肌瘤手术中的重要性。通过打开肌瘤的粘膜和假包膜,加速了肌瘤向子宫腔的自然迁移。这个技术将2型深部肌瘤转化为1型,提高了手术的成功率。2型子宫肌瘤是宫腔镜的最大挑战,很少有证据表明2型肌瘤在门诊中的治疗情况。这意味着在门诊使用宫腔镜治疗2型肌瘤的任何技术都被认为是这一领域的创新方法。
我们怎样才能使粉碎器到达假包膜?假包膜根据定义是肌壁内的。粉碎器是一个角度为0 °的钝性器械。应该使用什么技术?我们提出了一些使用粉碎器和灌流系统(持续输液泵)膨宫的联合方法,使得宫腔压力随着流量的起伏变化,而有利于子宫肌层的收缩。
这种联合技术目的是削弱覆盖于肌瘤的子宫内膜表面,从而使肌瘤突入宫腔。为了削弱覆盖在肌瘤上的子宫内膜表面,我们将使用粉碎器,通过“水按摩动作”改变膨宫的流量,促进子宫肌层收缩及肌瘤的突向。
在肌壁内部分肌瘤较大的情况下,使粉碎器与覆盖肌瘤的表面接触,无论是在它的上极,还是在肌瘤与宫腔分离的平面,一旦子宫内膜的表面减弱,我们将通过降低和提高流量以改变宫腔内的压力,甚至停止1~2 分钟的手术时间。创新宫内压力的操作变化,也将有利于子宫肌层的收缩,使肌瘤突入宫腔,达到假包膜连接平面的可视化,并继续粉碎肌瘤从肌壁内突出的腔内部分。
如果宫腔镜医生技术熟练、操作快,一次手术即可完整地切除子宫肌瘤。因为任何宫腔镜操作限制,无论是在门诊还是在手术室,液体超负荷的风险始终是手术时间的长短,在我们的病例中,这是一个在门诊中进行的疼痛耐受性手术。
七、子宫肌瘤亚分类系统
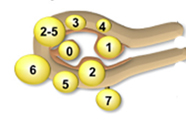
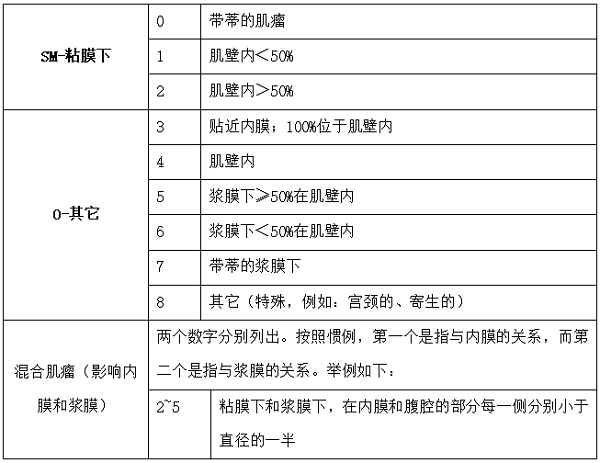
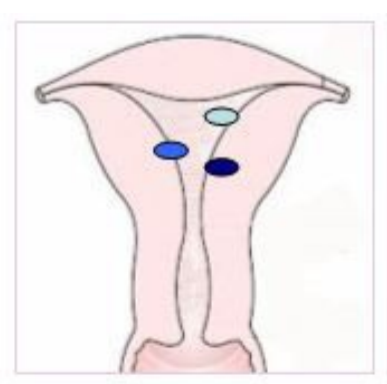
肌瘤突入宫腔的程度



 妇产科在线APP下载
妇产科在线APP下载













